Neuartige Medikamente und Verfahren gelten als Innovationstreiber in der modernen Krebsmedizin – häufig sind es aber auch deren Kombinationen, die zu entscheidenden Fortschritten beitragen. Dr. Iris Kaspar, Medical Director für Gastrointestinale Tumoren und Melanom bei Bristol Myers Squibb, spricht im Interview darüber, wie Patient:innen von Kombinationstherapien profitieren und welche Rolle diese auf dem Weg zur personalisierten Krebsmedizin spielen können.
Smarte Kombinationen - neue Wege in der modernen Krebstherapie

Die jüngsten Fortschritte in der modernen Krebsmedizin haben die Art und Weise, wie Krebs heutzutage behandelt wird, entscheidend verändert. In vielen Fällen waren es Kombinationen verschiedener innovativer Wirkstoffe und Therapieansätze, die die Perspektive von Patient:innen maßgeblich verbessert haben – sowohl bei soliden Tumoren als auch bei Blutkrebserkrankungen. Welche therapeutischen Vorteile die Kombinationstherapien bieten und wo die Reise in der modernen Krebsmedizin hingeht, darüber spricht Dr. Iris Kaspar, Medical Director für Gastrointestinale Tumoren und Melanom bei Bristol Myers Squibb, im Interview.
Frau Dr. Kaspar, was ist in der modernen Krebsmedizin heute möglich?
Zur Beantwortung dieser Frage lohnt es sich, zunächst einen Blick in den „Werkzeugkasten” der Krebstherapie zu werfen: Ältere Verfahren wie die Operation sowie die Chemo- und Strahlenbehandlung sind nach wie vor wichtige Säulen. Allerdings hat sich das Therapiespektrum inzwischen mit zielgerichteten Therapien und den Checkpoint-Inhibitoren aus der Immunonkologie deutlich erweitert.
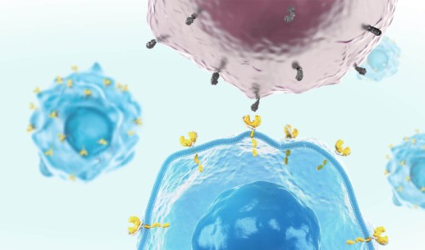
Mit der Immunonkologie wurde vor mittlerweile mehr als zehn Jahren ein neues Kapitel im Kampf gegen den Krebs aufgeschlagen. Das Faszinierende daran: Das Wirkprinzip richtet sich nicht direkt gegen den Tumor, sondern nutzt das körpereigene Immunsystem. Krebszellen haben die Fähigkeit, besondere Schaltstellen unseres Abwehrsystems an den Zelloberflächen von Immunzellen (Checkpoint-Proteine) zu manipulieren, sodass das Immunsystem sie nicht erkennt und damit auch nicht bekämpfen kann. Mit bestimmten Substanzen (Checkpoint-Inhibitoren) entkoppeln wir die Checkpoints von dem Zugriff des Tumors. Das Immunsystem wird somit wieder gegen den Krebs mobilisiert.
Noch einen Schritt weiter geht die CAR-T-Zelltherapie bei bestimmten Blutkrebserkrankungen: Bei diesem personalisierten Behandlungsansatz werden körpereigene Immunzellen von geeigneten Patient:innen im Labor gezielt modifiziert, sodass sie wirksamer gegen Krebszellen vorgehen können. Anschließend werden sie wieder in den Körper eingebracht, um dort den Krebs zu bekämpfen. Daneben wurden in den letzten Jahren Kombinationen aus älteren und neuen, zielgerichteten Therapien stetig weiterentwickelt. Gerade diese leisten mittlerweile einen großen Beitrag und stehen stellvertretend für einen Teil des Fortschritts in der modernen Krebsmedizin.
Wie macht sich dieser Fortschritt bemerkbar?
Ein eindrucksvolles Beispiel ist das maligne Melanom, auch schwarzer Hautkrebs genannt. Noch zu Beginn der 2010er-Jahre galt die Diagnose eines fortgeschrittenen Melanoms als Todesurteil. Inzwischen hat sich die Perspektive für Patient:innen mit Melanom durch neue Therapieansätze und -kombinationen deutlich verbessert. Unter einer immunonkologischen Kombinationstherapie lebt nach 7,5 Jahren noch rund die Hälfte der Betroffenen.1
Auch bei einer bestimmten Krebserkrankung des Knochenmarks, dem Multiplen Myelom, konnte durch die Kombination von Substanzklassen mit immer zielgerichteteren Wirkmechanismen die Prognose deutlich verbessert werden. Während zu Beginn der 2000er-Jahre die Hälfte der Patient:innen innerhalb von zwei bis drei Jahren nach Diagnose verstarb, leben inzwischen 80 Prozent der Betroffenen noch mindestens zehn Jahre.1
Welche therapeutischen Vorteile bieten Kombinationstherapien?
Wenn Wirkstoffe nacheinander eingesetzt werden und Patient:innen auf die erste Therapie nicht ansprechen, kann wertvolle Zeit verloren gehen, in der die Krebserkrankung voranschreitet. Bei Kombinationstherapien besteht wiederum eine erhöhte Chance, dass der Tumor direkt wirksam bekämpft wird.2
Die neuen Immuntherapien weisen im Vergleich zu den älteren Chemo- oder Strahlentherapien ein unterschiedliches Spektrum von Nebenwirkungen auf, die meist gut beherrschbar sind. Sie erfordern jedoch eine engmaschige Überwachung und eine schnelle Reaktion, um schwerwiegende Komplikationen zu vermeiden. Durch die Kombination von Immuntherapien mit anderen Behandlungen können Krebszellen auf mehrere Arten angegriffen werden, was zu einer höheren Wirksamkeit führen kann. Darüber hinaus können Immuntherapien dazu beitragen, das Immunsystem des Körpers zu stärken und die Wirksamkeit anderer Behandlungen zu verbessern. Sie sind ein sinnvoller Kombinationspartner und können im Gegensatz zu den klassischen Therapien auch über einen wesentlich längeren Zeitraum eingesetzt werden.
Ein gutes Beispiel ist die Anwendung ergänzend zur operativen Entfernung eines Tumors (lat. Adjuvanz, Hilfstherapie): Setzt man eine immunonkologische Therapie nach der Operation ein, bleibt die Aktivierung des Immunsystems im Körper und damit der therapeutische Druck auf die Krebserkrankung potenziell bestehen. So kann das Risiko, dass der Krebs zurückkehrt, gesenkt werden.
Lungenkrebs zählt zu den häufigsten und schwierig zu behandelnden Krebserkrankungen – welche Perspektive bieten Kombinationstherapien hier?
Generell ist es bei großen soliden Krebsformen aufgrund ihrer räumlichen Ausdehnung etwas schwieriger, alle Zellen des Tumors zu erreichen. Gerade für Therapien auf Basis größerer Proteine, Antikörper oder veränderter Immunzellen ist die dichte Zellstruktur des Tumors eine Herausforderung. Daher werden „klassische Therapieverfahren” wie Operation, Chemo- und Strahlentherapie weiterhin oft eingesetzt. Doch auch hier kann das Zusammenspiel verschiedener Behandlungsansätze eine verbesserte Wirksamkeit erreichen.
Beim nicht-kleinzelligen metastasierten Lungenkarzinom sind inzwischen Kombinationen aus Checkpoint-Inhibitoren und einer Chemotherapie mit Platinverbindungen zugelassen, die das Wachstum des Tumors hemmen und gleichzeitig das Immunsystem stärken können. Eine Studie hierzu hat gezeigt, dass unter einer solchen Kombinationstherapie nach drei Jahren etwa 50 Prozent mehr Patient:innen überlebten als unter einer alleinigen Chemotherapie.4
Welche Rolle wird den Kombinationstherapien aus Ihrer Sicht in der modernen Krebstherapie langfristig zukommen?
Das Potenzial immunonkologischer Kombinationstherapien ist noch lange nicht ausgeschöpft. Daher wird weiter intensiv geforscht.5 Dabei treibt uns in der Forschung eine zentrale Frage um: Wie finden wir die geeignete Therapie für die richtigen Patient:innen zur richtigen Zeit? Ich bin optimistisch, dass wir zukünftig vor dem Start einer Behandlung systematisch Zielstrukturen im Tumorgewebe bestimmen und daraufhin die Wirkstoffe danach auswählen können, die den meisten Erfolg versprechen. Stichwort „Präzisionsmedizin“ – je zielgerichteter die Therapie ist, desto effektiver kann die Krebserkrankung behandelt werden, was für die Patient:innen möglicherweise auch Nebenwirkungen reduziert. Ein Fokus liegt dabei auf Biomarkern – messbaren Parametern in Gewebe, Blut und anderen Körperflüssigkeiten, die biologische Prozesse bzw. Eigenschaften beschreiben und mit denen sich die Wahrscheinlichkeit eines Ansprechens auf die Therapie besser vorhersagen lässt.
Wie engagiert sich Bristol Myers Squibb in diesem Bereich?
Mit unserer Forschung leisten wir seit Jahrzehnten wegweisende Pionierarbeit auf dem Gebiet der Immunonkologie. Das motiviert uns, die bestehenden Ansätze sowie Kombinationsmöglichkeiten weiterzuentwickeln und in früheren Krankheitsstadien (z. B. für die neoadjuvante Behandlung vor einer Operation) zu prüfen. Mit unserem Engagement bei der CAR-T-Zelltherapie gehen wir den Weg der Innovation konsequent weiter und treiben die Einsatzmöglichkeiten dieses personalisierten Behandlungsansatzes voran. Unser gesamtes klinisches Entwicklungsprogramm bei Krebs umfasst dabei Studien zu mehr als 50 Krankheitsbildern und 24 verschiedenen Substanzen.
Doch pharmazeutische Forschung gibt es nicht zum Nulltarif. Medikamente haben eine lange Entwicklungsdauer – durchschnittlich vergehen 13,5 Jahre von der Entdeckung bis zur Zulassung eines Wirkstoffes. Zudem ist die Erfolgsquote in der präklinischen Forschung gering: Aus ca. 5.000 bis 10.000 Substanzen, an denen geforscht wird, erhält durchschnittlich ein Medikament die Zulassung.1 Für jede Wirkstoffkombination müssen zudem die Wirksamkeit und Sicherheit für jeden Tumor sowie das entsprechende Krankheitsstadium in einer eigenen klinischen Studie nachgewiesen werden. Die Investitionen, die die pharmazeutische Industrie zur Forschung und Entwicklung neuer Therapieoptionen tätigt, sind daher hoch.
Das bedeutet im Umkehrschluss aber auch: Wir brauchen stabile Rahmenbedingungen und langfristige Planungshorizonte, damit die Entwicklung neuer Arzneimittel wirtschaftlich bleibt und die Versorgung von Patient:innen auch in der Zukunft weiter verbessert werden kann. Gerade Kombinationstherapien leisten als wichtige medizinische Schrittinnovationen einen großen Beitrag zu unserer gemeinsamen Vision – einer Welt, in der irgendwann niemand mehr an Krebs sterben muss.
Quellen:
1. Bristol Myers Squibb. Den Kampf gegen Krebs neu denken. Ein Report von Bristol Myers Squibb, 2022, verfügbar unter: https://www.bms.com/de/life-and-science/aktuelles-und-perspektiven/onkologie-report-von-bms.html (letzter Zugriff: 2. August 2023).
2. Palmer AC, Sorger PK. Combination cancer therapy can confer benefit via patient-to-patient variability without drug additivity or synergy. Cell. 2017;171(7):1678-1691.e13.
3. Larkin J, et al. Five-Year Survival with Combined Nivolumab and Ipilimumab in Advanced Melanoma. N Engl J Med. 2019;381:1535-1546.
4. Paz-Ares L, et al. First-line nivolumab plus ipilimumab combined with two cycles of chemotherapy in patients with non-small-cell lung cancer (CheckMate 9LA): an international, randomized, open-label, phase 3 trial. Lancet Oncol. 2021;22(2):198-211.
5. Tang J, et al. Comprehensive analysis of the clinical immuno-oncology landscape. Ann Oncol. 2018;29(1):84-91.
weitere artikel